DOI: 10.20986/revesppod.2022.1645/2022
NOTA CLÍNICA
Resolución quirúrgica de un sesamoideo interfalángico del hallux
Surgical resolution of an hallucal interphalangeal sesamoid
Javier Alcalá Sanz1 y Pedro Nogales Gómez2
1Clínica del Pie Alcalá. Sevilla, España. 2Unidad del Pie Nogales. Clínica Premium. Marbella, Málaga, España
Resumen
El sesamoideo interfalángico del hallux es una variante anatómica común que, en muchos casos, puede suscitar patología a nivel plantar de la articulación interfalángica. Presentamos el caso de una paciente de sexo femenino que consulta por dolor constante a este nivel en el hallux del pie izquierdo de más de dos años de evolución y sin respuesta alguna a tratamiento conservador, dificultando la deambulación y el uso de calzado convencional. Describimos el procedimiento quirúrgico para su extirpación, junto con una revisión de la literatura sobre la prevalencia y las diferentes alternativas terapéuticas en esta patología.
Palabras clave: Sesamoideo interfalángico, hallux extensus, osículo interfalángico, cirugía, ultrasonografía.
Abstract
Hallux interphalangeal sesamoid is a common anatomical variant that in many cases can cause disorders at the plantar level of the interphalangeal joint. We present the case of a female patient who consulted for constant pain at this level in the hallux of the left foot of more than two years of evolution and without any response to conservative treatment, making walking and the use of conventional footwear difficult. We describe the surgical procedure for its removal together with a review of the literature on prevalence and the different therapeutic alternatives in this pathology.
Keywords: Interphalangeal sesamoid, hallux extensus, interphalangeal ossicle, surgery, ultrasonography.
Recibido: 20-07-2022
Aceptado: 27-09-2022
Correspondencia: Javier Alcalá Sanz
javialcalasanz@gmail.com
INTRODUCCIÓN
La articulación interfalángica del hallux, en su aspecto plantar, puede presentar con frecuencia variantes anatómicas que incluyan estructuras óseas o fibrocartilaginosas en diferente localización y grado de osificación, y que son potencialmente patológicas dada la solicitación mecánica que para muchos pacientes tiene esta localización anatómica1.
Si bien se ha venido denominar de forma genérica “Sesamoideo interfalángico del hallux” a la presencia de un osículo en este nivel2, diferentes autores, basándose en disecciones anatómicas, han evidenciado que estos osículos rara vez se encuentran totalmente embebidos en las fibras del flexor largo del hallux (FHL), constituyendo un “auténtico sesamoideo”, sino que más bien son independientes a este y están habitualmente integrados como un refuerzo plantar de la cápsula articular formando uno o dos nódulos generalmente articulados con los aspectos plantares de las falanges proximal y/o distal y separados del flexor largo por una bursa3,4.
La prevalencia de estos osículos o nódulos interfalángicos es aún causa de debate, ya que podría ser muy superior según estudios de disección anatómica (en torno al 72 % de los casos)1 que en estudios radiológicos, debido a que pueden presentar grados de osificación variables que los hagan imperceptibles en pruebas de radiología convencional5.
Independientemente de la localización anatómica exacta y su grado de osificación, la presencia de un osículo o nódulo a este nivel, sumado a la alta prevalencia de disfunciones del primer radio que derivan en la estructuración de un hallux extensus, hacen de esta región anatómica una localización vulnerable para el desarrollo de lesiones cutáneas y dolor que deben evaluarse de acuerdo con la posible presencia de estas variantes anatómicas subyacentes.
CASO CLÍNICO
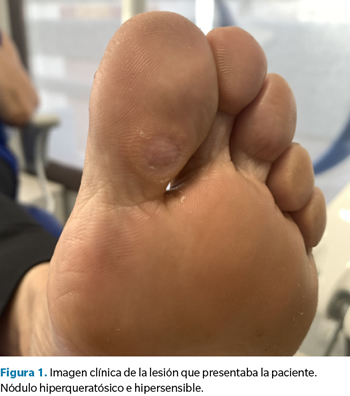
Presentamos el caso de una mujer de 58 años que consulta por la presencia de dolor constante en la región interfalángica plantar del hallux del pie izquierdo. No hay antecedentes de interés con relevancia clínica (no presenta ninguna enfermedad sistémica, alergia medicamentosa y tampoco refiere traumatismo alguno en la zona ni en ninguna otra parte del pie) y la evolución del cuadro clínico es mayor a dos años con escaso alivio mediante medidas conservadoras consistentes en la eliminación periódica de la hiperqueratosis formada en la zona (Figura 1).

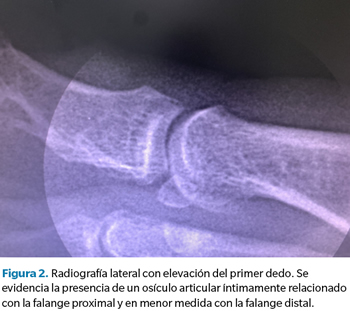
Ante la ineficacia del tratamiento conservador y las dificultades para la deambulación y el uso de calzado habitual que manifiesta la paciente, se realizan pruebas complementarias para valorar posibles soluciones quirúrgicas al problema, ya que la paciente desea una solución definitiva a su problema, descartando el uso de soportes plantares para efectuar una posible descarga en la zona. En primera instancia se realiza radiografía convencional lateral donde se evidencia la presencia de un osículo articular (Figura 2).
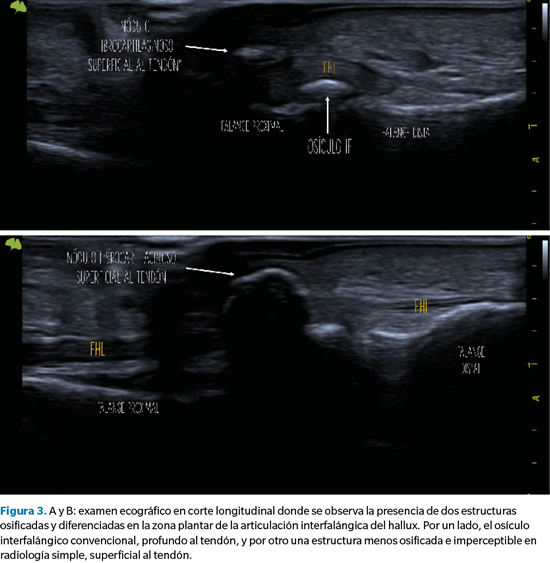
No obstante, para complementar el estudio se realizó un examen ecográfico en cortes, tanto longitudinal como transverso, mediante sonda lineal 14 Mhz con ecógrafo Vinno E35 (Vinno Spain, Vinno Ultrasound S.L.U., Barcelona, España). El estudio mediante ecografía se ha mostrado muy útil en estos casos, ya que permite identificar con mayor precisión estructuras tanto osificadas como no osificadas6.
En este caso, el examen ecográfico reveló información adicional muy trascendente de cara a la planificación quirúrgica y modificando el diagnóstico previo al observarse, además del osículo articular previamente identificado, una estructura ósea superficial al tendón flexor que muy probablemente era responsable de la sintomatología que presentaba la paciente. En base a este hallazgo, decidimos realizar una exéresis quirúrgica de esta estructura, pero respetando el osículo articular y preservando en todo momento el tendón (Figura 3).
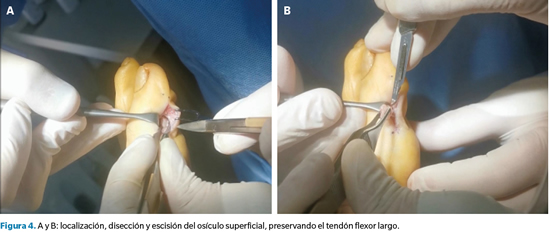
Para el procedimiento quirúrgico realizamos un bloqueo de Mayo del primer radio con 8 cc de mepivacaína al 2 % e isquemia supramaleolar. Realizamos un abordaje en la cara medial del hallux en la intersección de piel plantar y dorsal.
Tras incidir en el espesor completo de dermis y epidermis, procedimos a realizar una disección roma y cuidadosa a fin de identificar y preservar el tendón flexor del hallux y teniendo igualmente en consideración la posibilidad de encontrar la rama plantar del nervio digital. Una vez protegido el tendón, diseccionamos el osículo superficial y lo extirpamos en bloque y en su totalidad (Figura 4).
Antes de finalizar con el cierre de la herida, realizamos un control fluoroscópico para valorar la movilidad de la articulación y del osículo profundo, que quedó intacto y se observó cómo, en extensión del dedo, no tenía incidencia a nivel plantar, confirmando nuestra sospecha de que dicho osículo no era el responsable de la sintomatología que presentaba la paciente.
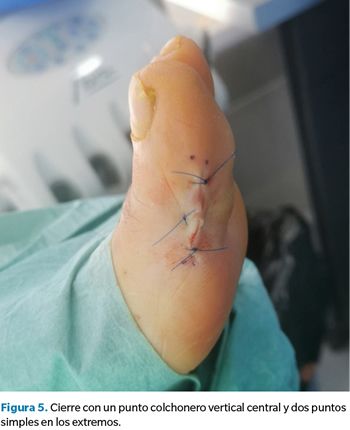
Finalmente realizamos un lavado con suero y un cierre del plano profundo con Vicryl® 3-0 y del plano superficial con un punto colchonero vertical central y dos puntos simples en los extremos con Prolene® 4-0. Para complementar el procedimiento realizamos una tenocapsulotomía extensora por técnica mínimamente invasiva con bisturí Beaver y hoja 64 MIS a nivel de la articulación interfalángica a fin de reducir el hallux extensus que presentaba la paciente, disminuyendo de este modo la exposición plantar de la interfalángica contra el suelo (Figura 5).
Una vez finalizado el procedimiento, se realizó un bloqueo local con bupivacaína 0.5 % (3 cc) y dexametasona (Fortecortin® 1 cc) y cura con un apósito absorbente no adherente impregnado en povidona yodada, gasas y vendaje junto con zapato postquirúrgico plano de suela rígida. Se pautó reposo relativo y control analgésico con dexketoprofeno (Enantyum 25 mg Solución oral® 1 c/8 horas) y metamizol (Nolotil® 475 mg) si el dolor no cedía con dexketoprofeno. Se realizaron curas postquirúrgicas a los 5 y 14 días, momento en el que se retiraron los puntos sin complicaciones de infección o dehiscencia de la herida quirúrgica. A partir de este momento se permitió a la paciente el uso de calzado deportivo. Se realizó una última revisión a los 2 meses de la intervención, no observándose signos de recidiva, dolor ni cicatriz hipertrófica.
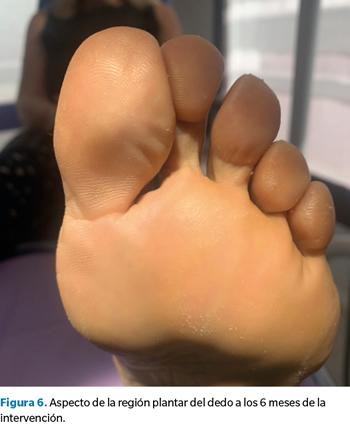
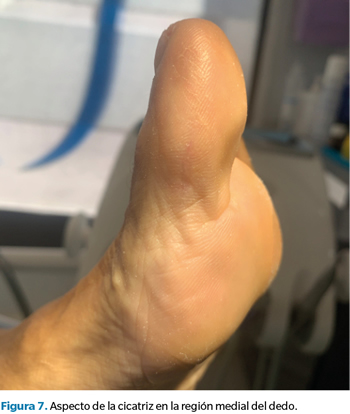
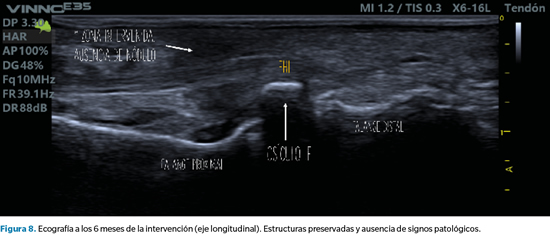
Pasados seis meses de la intervención, se volvió a citar a la paciente en consulta para revisar el caso, confirmando su total satisfacción con el resultado y la ausencia completa de síntomas. Asimismo, se tomaron nuevas imágenes del dedo y se repitió la ecografía para valorar la correcta evolución del caso, sin recurrencia de lesión plantar alguna y con una cicatriz casi imperceptible en la zona de la incisión (Figura 6, 7 y 8).
DISCUSIÓN
Tras realizar una revisión bibliográfica de publicaciones previas sobre esta entidad clínica no hemos encontrado ningún caso descrito de estructuras óseas superficiales al tendón flexor largo del hallux. No obstante, dentro de las diferentes teorías de formación y desarrollo de osículos a este nivel, se acepta que algunos de ellos puedan ser el resultado de procesos degenerativos por las fuerzas físicas a las que está sometida esta región anatómica4, algo que en la mecánica particular de esta paciente, con insuficiencia del primer radio y hallux extensus estructurado, podría tener sentido.
En lo referente al diagnóstico, coincidimos con Moroni6 en la idoneidad del examen ecográfico para el estudio de estas estructuras, ya que permite la identificación de elementos no osificados, como ha sido en este caso. La otra prueba de interés sería una resonancia magnética que permite una caracterización muy precisa de los tejidos presentes en la zona y permitiría además distinguir daños óseos que en una ecografía difícilmente observaríamos7.
En cuanto al tratamiento conservador, en casos de dolor sin gran hiperqueratosis asociada (sesamoiditis) puede plantearse una infiltración ecoguiada de corticoesteroide7,8. Para este caso descartamos esa opción, porque la presencia de una estructura ósea de gran tamaño en la zona asociada a un gran nódulo hiperqueratósico difícilmente permitiría un alivio duradero con este tratamiento. Esta razón, en correspondencia con las expectativas de la propia paciente, también nos condujo a buscar una resolución quirúrgica directa obviando la posibilidad de establecer un tratamiento ortopodológico previo, que sería de por vida dada la anatomía patológica de la zona.
De cara a la resolución quirúrgica consideramos dos opciones: la cirugía a campo abierto o la cirugía mínimamente invasiva mediante control ecográfico y fluoroscópico. Si bien recientemente ha sido descrito el abordaje mínimamente invasivo mediante control ecográfico6, en esta ocasión optamos por un abordaje a campo abierto ante la peculiaridad del caso y el riesgo de dañar el tendón flexor largo, cuya vascularización a este nivel depende de unas pequeñas vínculas que podrían resultar muy vulnerables si no están perfectamente identificadas1,9. Recientemente también se han descrito abordajes mediante artroscopia para problemas articulares en esta localización10.
A la hora de decidir la localización de la incisión, dentro de los diferentes abordajes descritos por Roukis5, escogimos el abordaje medial que en nuestra opinión presenta ventajas sobre los demás abordajes. Por un lado, realizamos la incisión en la transición de piel plantar y piel dorsal, evitando un posible problema posterior con la presión en la cara plantar-medial del hallux. Por otro, evitamos una incisión plantar directa que implicaría un postoperatorio de descarga absoluta. Finalmente, al ser este caso particular una lesión superficial al tendón flexor largo y extracapsular, descartamos el abordaje dorsal que difícilmente nos permitiría una buena exposición del tejido a extirpar, minimizando los daños en estructuras anexas. En vistas del resultado final, este abordaje se ha mostrado óptimo para resolver la lesión en este caso.
Como crítica del caso expuesto, dada la localización inusual de la lesión podría haberse realizado un análisis anatomopatológico de la misma, si bien, tras analizar las características macroscópicas de la lesión, decidimos no hacerlo asumiendo que se trataba de tejido óseo de neoformación, probablemente derivado de la sobresolicitación mecánica de la estructura en esta paciente en particular.
CONCLUSIÓN
La presencia de alteraciones en la región plantar de la articulación interfalángica del hallux es relativamente frecuente en la consulta podológica. Muchos de estos pacientes podrían tener una anatomía predisponente a desarrollar patología a este nivel, por lo que la evaluación mediante pruebas complementarias de radiología convencional, resonancia y, sobre todo, ecografía son de gran interés para poder estudiar cada caso de forma pormenorizada y ofrecer soluciones definitivas a estos problemas. El caso que presentamos se resolvió satisfactoriamente con una intervención sencilla, en régimen ambulatorio y con un postoperatorio cómodo, mostrándose la paciente muy satisfecha con el resultado después de más de dos años de dolor casi permanente en la zona.
AGRADECIMIENTOS
A los podólogos Isabel Romero Amaya, Alejandro Rodríguez Marín e Irene Moreno Gómez, por la asistencia durante la cirugía y la realización de fotos y vídeos imprescindibles para documentar el caso clínico.
CONFLICTOS DE INTERESES
Ningún tipo de conflicto de interés.
FINANCIACIÓN
Ninguna que declarar.
BIBLIOGRAFÍA