
DOI: 10.20986/revesppod.2022.1624/2021
ORIGINAL
Tratamiento y evolución de úlceras de pie diabético con sospecha de osteomielitis en una unidad de pie diabético de nueva creación: estudio piloto observacional
Treatment and evolution of diabetic foot ulcers with suspected osteomyelitis in a recently new diabetic foot unit: observational pilot study
Mónica Arizmendi Pérez
Esther Bravo Ruiz
Raúl Torre Puente
Josu Mirena Baraia-Etxaburu Artetxe
Eider Etxeberria Martín
Javier Pascual Huerta
Unidad de Pie Diabético
OSI Bilbao-Basurto (Vizcaya). Hospital Universitario Basurto, Bilbao, España
Resumen
Objetivos: El tratamiento de úlceras de pie diabético complicadas con osteomielitis (OM) sigue siendo un aspecto controvertido actualmente. Este trabajo presenta una serie de casos que muestra la experiencia de una unidad de nueva creación en el tratamiento y evolución de estos pacientes.
Pacientes y métodos: Se analizaron retrospectivamente pacientes atendidos con ulceración activa y que cumplían criterios de sospecha de OM: Probe to Bone positivo junto con prueba de imagen (radiografía simple o RMN) sugestiva de OM. Se analizaron diversos datos de localización, tiempo de evolución, infección de partes blandas, enfermedad arterial periférica (EAP), tratamientos realizados (antibioterapia, curas, descarga y/o revascularización) y desenlace final del proceso entendido como curación de la úlcera o no.
Resultados: Se incluyeron 12 episodios ulcerosos en 8 pacientes. Nueve episodios (75 %) estaban localizados en antepié y 3 (25 %) en retropié. Cinco (42 %) casos presentaban infección de partes blandas leve, 6 (50 %) moderada y 1 (8 %) severa. El 66,7 % (n = 8) curaron con tratamiento conservador (6 casos con antibiótico más descarga y 2 casos con descarga, sin asociar antibioterapia). El 33,3 % (n = 4) no se resolvieron y requirieron amputación (dos casos mayores y dos casos menores). De los casos con amputación, el 75 % (n = 3) asociaba EAP.
Conclusiones: Pese a la limitación del tamaño muestral, esta serie refleja que el tratamiento conservador podría ser eficaz en este tipo de casos, señala la influencia de la EAP en el desenlace final de amputación y plantea nuevas hipótesis acerca del diagnóstico y tratamiento de estos pacientes.
Palabras clave: Osteomielitis, pie diabético, úlceras de pie diabético, tratamiento, serie de casos, unidad de pie diabético.
Abstract
Objectives: Treatment of diabetic foot ulcers complicated with osteomyelitis (OM) is still a controversial issue. This work presents a case series showing the experience with these patients in a newly formed diabetic foot unit.
Patients and methods: Patients with active foot ulcer and having the criteria of suspected OM (positive Probe to bone test with an image test, simple x-ray or MR, suggestive of OM) were analyzed retrospectively. Data of ulcer location, evolution time, soft tissue infection, peripheral arterial disease (PAD), treatments employed (antibiotics, dressings, offloading and/or revascularization) and final outcome (healed ulcer or not) were recorded and analyzed.
Results: Twelve ulcer cases in 8 patients were included. Nine cases (75 %) were located in forefoot and 3 (25 %) in rearfoot. Five cases (42 %) had soft tissue infection, 6 (50 %) moderate and 1 (8 %) severe. The 66,7 % (n = 8) healed with conservative treatment (6 cases with antibiotics and offloading and 2 cases with offloading and no antibiotic therapy). Four cases (33,3 %) did not resolved and underwent amputation (2 mayor cases and 2 minor cases). Seventy-five percent of amputated cases (n = 3) had PAD.
Conclusions: Despite the small sample size, this case series reflects that conservative treatment could be effective in these patients, it also shows the role of PAD in the final outcome of amputation and open new hypothesis about diagnoses and treatment for those patients.
Key words: Osteomyelitis, diabetic foot, diabetic foot ulcer, treatment, case series, diabetic foot unit.
Recibido: 07-12-2021
Aceptado: 24-03-2022
Correspondencia: Javier Pascual Huerta
javier.pascual@hotmail.com
INTRODUCCIÓN
La osteomielitis (OM) en el pie diabético sigue siendo actualmente una condición difícil y compleja en su diagnóstico, manejo y tratamiento. Es comúnmente aceptado que la presencia de osteomielitis es posible en cualquier úlcera de pie diabético, especialmente en aquellas úlceras que han estado presentes por muchas semanas, o que son amplias, profundas, localizadas sobre prominencias óseas, que presentan exposición ósea o que se acompañan de dedos inflamados o eritematosos (dedos en salchicha)1-3. A pesar de esto, el cribaje preciso de la OM en el pie diabético es un aspecto especialmente complicado por falta de una definición o criterio estándar universalmente aceptado4 y por los bajos niveles de concordancia que existen entre los test diagnósticos más usados para el mismo5. La última actualización de la guía del International Working Group of Diabetic Foot (IWGDF) en su apartado sobre infecciones de pie diabético recomienda que en personas con diabetes y sospecha clínica de osteomielitis en el pie, si la radiografía simple y los hallazgos clínicos y de laboratorio son compatibles con osteomielitis, no se realicen más pruebas de imagen en el pie para confirmar el diagnóstico1. Sin embargo, hasta la fecha no hay estudios que hayan valorado la validez o el grado de acierto de este abordaje como modo de cribaje de la OM en la patología infecciosa de pie diabético.
Por su parte, la resección ósea acompañada de periodos largos de antibioterapia ha sido tradicionalmente el tratamiento de elección en casos de osteomielitis (OM) en el pie diabético6,7. Este abordaje es actualmente controvertido, ya que diversos estudios en los últimos años han descrito que el tratamiento conservador podría ser efectivo en un porcentaje importante de estos casos8-13. En este sentido, las diferentes actualizaciones de las guías del International Working Group of Diabetic Foot (IWGDF) han ido variando sus recomendaciones con respecto al tratamiento en este tipo de pacientes1,4,14. La última actualización de 20191 aconseja en casos de OM no complicada, plantear antibioterapia durante un periodo no superior a 6 semanas sin asociar resección ósea, aunque no establece recomendaciones definitivas en cuanto a la vía de administración y/o al tiempo de tratamiento requerido. Asimismo, tampoco existe consenso respecto a si la aplicación de asociar descargas locales de la zona podría ayudar a mejorar el cuadro general y acortar el tiempo de tratamiento antibiótico en estos pacientes.
Es por tanto evidente, la necesidad de estudios en este sentido que aporten más información y evidencias con respecto al diagnóstico y al tratamiento óptimo de los pacientes con OM en pie diabético. Igualmente, dentro del tratamiento conservador se necesitan más estudios para determinar de una forma mejor el tiempo de duración del tratamiento antibiótico óptimo en estos pacientes y la necesidad, o no, de tratamientos coadyuvantes como el uso de descargas. El objetivo del presente estudio consiste en relatar la experiencia de una unidad de pie diabético (UPD) de nueva creación en el tratamiento conservador de pacientes con sospecha clínica-radiológica de OM de pie diabético usando los criterios de la IWGDF con un seguimiento posterior al tratamiento durante al menos 1 año. El estudio trata de describir en una muestra de pacientes los tratamientos utilizados con abordaje conservador y cuál fue la evolución de la enfermedad en cuanto al cierre de la ulceración (curación), no curación o amputación mayor o menor de estos pacientes.
PACIENTES Y MÉTODOS
El presente estudio corresponde a un estudio observacional retrospectivo de tipo serie de casos. Se analizaron de forma retrospectiva los pacientes atendidos en la UPD de la OSI Bilbao-Basurto (Vizcaya) desde su creación (desde junio de 2019 y año 2020 completo) con ulceración activa y que cumplían los siguientes criterios de inclusión (Tabla I): a) Presentar cambios radiológicos compatibles con OM contigua al foco de ulceración en la radiografía simple, junto con un resultado clínico positivo del test Probe to Bone (PTB), consistente en la palpación directa de hueso a través de la úlcera con un instrumento metálico, romo y estéril. Los cambios radiológicos en la radiografía simple fueron consensuados por el podólogo, el traumatólogo y el cirujano vascular de la unidad, y al menos dos de los profesionales tenían que estar de acuerdo en catalogar los cambios radiológicos como de OM; b) presentar cambios radiológicos de OM contigua a foco de ulceración en 1 o más huesos del pie en la resonancia magnética (RM) con informe positivo emitido por el Servicio de Radiodiagnóstico del hospital. Los criterios de exclusión fueron la presencia de test PTB negativo en la ulceración y casos en los que teniendo un test PTB positivo no se evidenciaban cambios radiológicos compatibles con OM o únicamente uno de los miembros de la unidad catalogaba los cambios radiológicos como OM.
Cada episodio de ulceración activa se contabilizó como un caso diferente para el análisis de los datos. Así, aquellos pacientes que presentaban dos procesos ulcerosos en un mismo pie (por ejemplo, dedos y talón) o en pies diferentes (derecho e izquierdo) y que cumplían los criterios de inclusión del estudio, fueron contabilizados como casos diferentes para el análisis de datos. Se realizó un seguimiento de los pacientes hasta septiembre de 2021, como parte del protocolo que se lleva a cabo en los pacientes de la Unidad para asegurar que el tiempo de seguimiento no fuera inferior al año.
Se analizaron las variables de los casos seleccionados con respecto a la edad, el sexo, el tipo de diabetes, los antecedentes personales, la localización y el tiempo de evolución de la úlcera, la presencia de infección de partes blandas (según la clasificación IDSA/IWGDF)1, de enfermedad arterial periférica (EAP) (definida como ausencia de pulsos distales y/o índice tobillo-brazo < 0,9), los tratamientos realizados (que incluyeron régimen de antibioterapia, curas, descarga y/o revascularización), el desenlace final del proceso (entendido este como curación de la ulceración o no curación), el tiempo de seguimiento y la presencia o no de recidiva de la ulceración. El tratamiento se consideró eficaz cuando se produjo una curación de la ulceración de forma completa y sin recidivas en la misma localización durante todo el periodo seguimiento. Sin embargo, se consideró que el tratamiento había fracasado en los casos en los que la ulceración no remitió o el paciente precisó una amputación (mayor o menor). La aparición de otro episodio de ulceración en el miembro contralateral o en otra localización diferente del mismo pie (por ejemplo, retropié u otra zona del antepié) no fue considerada recidiva de la lesión.
El análisis estadístico se llevó a cabo mediante la realización de una tabla de datos simple durante la recogida de datos de forma retrospectiva. Posteriormente, se analizaron los datos como porcentajes simples de los mismos y se utilizó el programa de software libre R [R Core Team (2021). R: A language and environment for statistical computing. R Foundation for Statistical Computing, Vienna, Austria. URL https://www.R-project.org/] para el cálculo de las medias y las desviaciones estándar de las variables continuas analizadas.

RESULTADOS
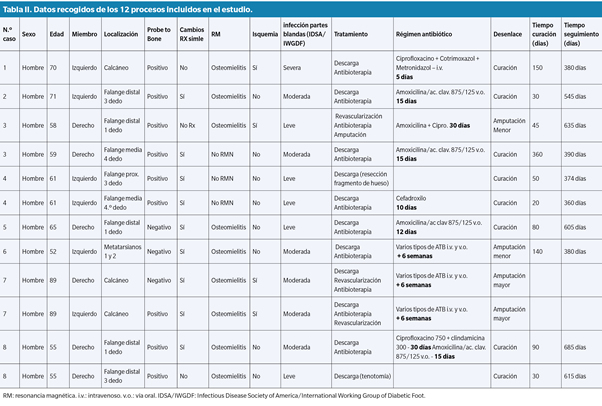
Se incluyeron un total de 12 episodios ulcerosos con sospecha de OM que cumplían los criterios de inclusión en 8 pacientes de la Unidad. La Tabla II recoge todos los datos relevantes de los pacientes y de las variables analizadas. El 100 % de los pacientes eran varones diabéticos tipo 2, con edad media de 65,41 ± 11,89 años. Nueve episodios (75 %) estaban localizados en el antepié y 3 (25 %) en el retropié, concretamente en el calcáneo. Cinco casos (42 %) presentaban infección leve, 6 (50 %) moderada y 1 (8 %) severa, según la clasificación IDSA/IWGDF. Un 33,3 % (n = 4) de los casos asociaba EAP.
Respecto a la evolución de las ulceraciones, el 66,7 % (n = 8) curaron con tratamiento conservador (6 casos con antibiótico más descarga, y 2 casos con descarga únicamente, sin asociar antibioterapia), y el 33,3 % (n = 4) no se resolvieron y requirieron amputación (dos casos mayores y otros dos casos menores). El tiempo medio de curación fue 99,5 ± 102,15 días, y el tiempo medio de seguimiento fue de 496,9 ± 131,23 días. Durante el tiempo de seguimiento no se observó ninguna recidiva de ulceración en la misma localización anatómica en los 8 casos resueltos. De los 4 casos que requirieron amputación, el 75 % (n = 3) asociaba EAP. Las dos amputaciones mayores se llevaron a cabo en un mismo paciente (ambos miembros) que posteriormente falleció. Una de las amputaciones menores asoció un procedimiento de revascularización híbrido (abierto y endovascular), y el otro caso ya presentaba una amputación previa de metatarsianos laterales por el Servicio de Cirugía Vascular del hospital.
El régimen de antibioterapia fue variable de unos pacientes a otros. Todos los tratamientos antibióticos estuvieron basados en el resultado del cultivo microbiológico y antibiograma que se realizó sobre úlcera. Inicialmente se pautó tratamiento antibiótico empírico con ajuste posterior de tratamiento si inicialmente el tratamiento empírico no era correcto. Igualmente, la duración del tratamiento antibiótico estuvo determinada por la evolución del cuadro clínico de infección, especialmente de partes blandas, sin tener en cuenta controles radiológicos posteriores o la presencia de exposición ósea en la duración del tratamiento antibiótico. Dos casos con infección de partes blandas leve no recibieron tratamiento antibiótico y curaron únicamente con descargas, 5 casos (2 con infección leve, 2 con infección moderada y 1 con infección severa) recibieron un ciclo corto de antibioterapia por vía oral (14 días o inferior), 1 caso con infección leve y 1 caso con infección moderada prolongaron el tratamiento antibiótico durante 4 semanas, y 3 casos con infección moderada recibieron varios ciclos intravenosos y orales por más de 6 semanas (2 de estos casos tuvieron un desenlace de amputación mayor y/o menor). La Tabla II recoge los antibióticos, posología y duración de los tratamientos utilizados en los sujetos del estudio.
DISCUSIÓN
El presente trabajo muestra los resultados de una pequeña serie de casos sobre la experiencia, principalmente con tratamiento conservador, de pacientes con sospecha diagnóstica de OM en pie diabético que llevaron un seguimiento durante al menos 1 año posterior al tratamiento conservador realizado y en el que se siguieron los criterios de diagnóstico recomendados por la IWGDF.
El tratamiento óptimo de los pacientes con OM en pie diabético es actualmente un auténtico desafío. No está claro cuál es el abordaje ideal de estos casos (quirúrgico vs. conservador) y tampoco existen evidencias robustas acerca de la duración, dosis y vía de administración óptima para el tratamiento antibiótico en este tipo de pacientes. La resección quirúrgica del hueso infectado junto con antibioterapia por un periodo no inferior a 6 semanas ha sido durante muchos años el Gold Standard para el tratamiento de la OM en el pie diabético6,7, pero en los últimos años este abordaje está siendo cuestionado. Las guías internacionales han ido cambiando sus recomendaciones en los últimos años en cuanto al tratamiento de esta patología1,2,14,15. La última guía de 2019 recomienda utilizar tratamiento antibiótico para OM por no más de 6 semanas, manteniéndolo pocos días después si no existe infección en partes blandas y todo el hueso infectado ha sido eliminado1. En el presente estudio, dos de los casos de la serie curaron únicamente con descarga y sin tratamiento antibiótico asociado a pesar de cumplir los criterios de diagnóstico clínico-radiológicos de OM sugeridos por la IWGDF en su última actualización1. En uno de ellos se realizó resección de la cabeza de la falange proximal que se encontraba expuesta en la sala de curas, y en el otro caso se realizó tenotomía percutánea de flexor largo y corto del 3.er dedo a modo de descarga por la presencia de ulceración con signos de OM en la falange distal del 3.er dedo diagnosticada por medio de RM. Ninguno de estos 2 casos presentaba infección ni celulitis asociada de partes blandas por lo que no recibieron tratamiento antibiótico. Además, en 5 de los casos se realizó un ciclo de antibioterapia corto (igual o inferior a 2 semanas por vía oral) con el que remitió el cuadro clínico infeccioso de partes blandas y que acompañado de descargas de la zona y sin resección del fragmento óseo, curaron las ulceraciones sin evidenciarse reulceración en un periodo superior a 1 año de tiempo de seguimiento. Entendemos que estos hallazgos son confusos y podrían significar errores en el diagnóstico de la OM en el pie diabético (falsos positivos) a pesar de haber seguidos los criterios actualmente aceptados para su diagnóstico de esta alteración. Además, los datos recopilados en el presente estudio muestran que muchos de estos casos curaron la ulceración simplemente con control de la infección de las partes blandas y descarga de la zona sin asociar antibioterapia de larga duración o resección ósea del hueso con OM. Es posible que la descarga eficaz de las lesiones ulcerosas en pacientes con sospecha de OM pueda ayudar a mejorar el cuadro clínico y la curación de las heridas, aunque no exista una base teórica para defender este argumento.
La bibliografía considera que el diagnóstico de OM está probado cuando uno o más patógenos es cultivado en una muestra fiable de hueso que a su vez muestra necrosis, inflamación aguda o crónica y respuesta reparativa en el examen histopatológico4. Desafortunadamente, este criterio es raramente encontrado en la mayoría de estudios y casos clínicos publicados de pacientes tratados con sospecha de OM, ya que los clínicos raramente se basan en la biopsia doble de hueso (cultivo microbiológico más análisis hitopatológico) para el diagnóstico de la OM, y se centran más en la presentación clínica de la lesión (PTB positivo) combinada con los resultados de la imagen radiológica y con una variedad de valores de laboratorio11,13,16-20. Este aspecto es una limitación en la interpretación de los resultados de las diferentes publicaciones, y el presente estudio presenta esa misma limitación, ya que los casos presentados fueron diagnosticados de OM siguiendo los criterios de inclusión expuestos en la Tabla I y que van en línea con las recomendaciones más recientes de la IWGDF para el diagnóstico de OM1. Sin embargo, con este abordaje no se puede descartar la presencia de falsos positivos en la muestra. Para aumentar la especificidad de los criterios de inclusión, en el presente estudio se estableció que los cambios radiológicos en la radiografía simple fueran consensuados y al menos 2 miembros de la UPD los catalogaran como compatibles con OM. Se considera que este aspecto es importante, ya que muchos de los hallazgos radiológicos como rarefacción, desmineralización focal, pérdida del patrón trabecular, desmineralización, reacción perióstica o esclerosis pueden ser subjetivos especialmente en los estadios iniciales, constituyendo un sesgo subjetivo de interpretación. De hecho, en la presente serie un número importante de casos no fueron incluidos a pesar de tener PTB positivo porque los cambios radiológicos eran únicamente apuntados por uno de los miembros del equipo y no por 2 miembros. A pesar de todo esto, ninguno de los casos incluidos en la presente serie presentaba un diagnóstico mediante doble biopsia ósea consistente en cultivo microbiológico junto con análisis anatomopatológico de la muestra de hueso.
Es por todos conocidos que la presencia de isquemia es un factor pronóstico crítico en los pacientes con ulceración de pie diabético21-26. El estudio EURODIALE21 mostró la importancia de la EAP en el pronóstico y evolución de los pacientes diabéticos con ulceración en el pie, con un porcentaje significativamente mayor de fracasos en la curación, así como de amputaciones mayores y de mortalidad en los casos que asociaban isquemia. Diversos estudios posteriores han corroborado estos hallazgos en pacientes diabéticos22-24, y especialmente en aquellos que asociaban infección de partes blandas25 y OM26. En el presente estudio, 3 de los 4 casos que sufrieron amputación presentaban EAP. Las únicas dos amputaciones mayores de la serie se realizaron en un mismo paciente con EAP que posteriormente falleció, y otro caso con EAP que requirió amputación menor a la vez que asoció un procedimiento de revascularización híbrido (abierto y endovascular). Estos hallazgos van en concordancia con los datos aportados por Aragón-Sánchez y cols., que mostraron que la presencia de EAP es uno de los valores pronósticos de amputación más importantes por encima de los cambios radiológicos de destrucción ósea observados en pacientes con diagnóstico de OM27.
El presente estudio presenta ciertas limitaciones que deben de ser tenidas en cuenta. Alguna de estas limitaciones ya ha sido mencionada en la discusión, como la ausencia de cultivo y/o análisis anatomopatológico en el diagnóstico de OM que puede aumentar los casos de falsos positivos de la muestra, así como el régimen variable de antibioterapia prescrita. La duración de los tratamientos antibióticos estuvo marcada por la evolución del cuadro clínico de los pacientes, especialmente de la infección de partes blandas asociada, sin considerar la evolución radiológica de la OM. Debido a esto, resulta imposible sacar cualquier conclusión válida acerca del tipo de antibiótico, posología y vía de administración óptima en esta serie de casos aunque entendemos que este no es el objetivo del estudio sino mostrar el papel que la antibioterapia puede tener en la resolución de la ulceración de estos pacientes y que según los resultados extraídos podría no ser tan relevante. Si bien es cierto, la principal limitación del estudio es el reducido número de pacientes utilizados en la muestra, que impide establecer conclusiones fiables con los resultados obtenidos, aunque muestran una tendencia similar a la obtenida en otras series con mayor número de casos8,12,13,16.
En conclusión, el presente trabajo describe una serie de casos de pacientes diabéticos con ulceración en el pie y con diagnóstico clínico-radiológico de OM que fueron tratados en una UPD de reciente creación mediante tratamiento conservador. El 66,7 % (n = 8) de los episodios curó con un tratamiento conservador que incluía descarga y pauta de antibioterapia variable (3 con un ciclo corto inferior a 14 días y 3 con un ciclo de entre 2-4 semanas), y 2 casos curaron únicamente con tratamiento de descarga sin asociar antibióticos. De los 4 casos que fracasaron y requirieron amputación, el 75 % (n = 3) asociaba EAP y fueron aquellos pacientes que recibieron antibioterapia más prolongada. A pesar de tener un tamaño muestral pequeño, los hallazgos de esta serie apuntan a que el tratamiento conservador podría ser eficaz en este tipo de casos lo que debería de demostrarse en futuras investigaciones y plantea nuevas hipótesis acerca del papel que podría tener el tratamiento con descarga en estos pacientes.
CONFLICTOS DE INTERESES
Los autores declaran no presentar ningún tipo de conflicto de interés relevante en relación con el presente estudio.
FINANCIACIÓN
El presente artículo no presentó ningún tipo de financiación.
DECLARACIÓN ÉTICA
Al tratarse de un estudio retrospectivo observacional no se solicitó aprobación por Comité Ético de Investigación local. El estudio se realizó siguiendo los acuerdos sobre seguridad de pacientes recogidos en el declaración de Helsinki. Se respetó la confidencialidad de los datos obtenidos para la realización del estudio de forma anónima y disociada siguiendo las directrices de la Ley Orgánica de Protección de Datos (Ley 15/1999, de 13 de diciembre).
CONTRIBUCIÓN DE LOS AUTORES
MAP, EBS, RTP y JPH realizaron la concepción del artículo y el diseño del mismo; MAP, EBS, RTP realizaron la recogida de datos; JPH realizó el análisis e interpretación de los resultados; MAP, EBS, RTP, JMBEA, EEM y JPH realizaron revisión crítica del manuscrito con aportaciones y aceptación final del mismo.
BIBLIOGRAFÍA