DOI: 10.20986/revesppod.2022.1628/2021
NOTA CLÍNICA
Falso nódulo reumatoide en tercer dedo del pie izquierdo y su tratamiento quirúrgico. A propósito de un caso
False rheumatoid nodule in the left third toe and its surgical treatment. A case report
Sergi Sánchez Hernández1
Jordi Fluvià Creus1
Ana Belen Larque2
1Servicio de Podología. Hospital Clínic Barcelona, España
2Servicio de Anatomia Patológica. Hospital Clínic de Barcelona, España
Resumen
Presentamos el caso de una mujer de 67 años, diagnosticada de artritis reumatoide en 2006 y de lupus eritematoso en 2014. Visitada en Podología del Hospital Clínic de Barcelona por una formación nodular subcutánea dolorosa compatible con un nódulo reumatoide en el lateral del tercer dedo del pie izquierdo de varios años de evolución.
Tras un tratamiento conservador sin éxito, mediante ortesis de silicona, se decidió realizar cirugía para extirpar la lesión nodular. Su posterior estudio anatomopatológico demostró no ser un nódulo reumatoide, sino un quiste epidermoide. Una vez realizada la extirpación de la lesión, y transcurridos 10 meses, la paciente no refirió dolor y no presentaba signos de recidiva.
Con el presente caso clínico se reafirma la importancia del diagnóstico histopatológico de todas las lesiones extirpadas quirúrgicamente y la necesidad de valorar el quiste de inclusión como diagnóstico diferencial del nódulo reumatoide.
Palabras clave: Nódulo reumático, quiste epidermoide, quiste de inclusión, quiste de inclusión epidérmica,caso clínico, artritis reumatoide, cirugía podológica, lupus eritematoso.
Abstract
We present the case of a 67-year-old woman, diagnosed with rheumatoid arthritis in 2006 and lupus erythematosus in 2014. She visited the podatry service at Hospital Clínic de Barcelona due to a painful subcutaneous nodular formation compatible with a rheumatoid nodule on the lateral side of the third toe for several years of evolution.
After unsuccessful conservative treatment using paddings and silicone orthosis, it was decided to perform surgery to remove the nodular lesion. His subsequent pathological study showed that it was not a rheumatoid nodule but rather an epidermoid cyst. Once the lesion was removed and after 10 months, the patient reported no pain and no signs of recurrence.
With the present clinical case, the importance of the histopathological diagnosis of all surgically excised lesions and the need to assess the inclusion cyst as a differential diagnosis of the rheumatoid nodule is reaffirmed.
Keywords: Rheumatoid nodule, epidermoid cyst, inclusion cyst, epidermal inclusion cyst, case report, rheumatoid arthritis, podiatric surgery, lupus erythematosus.
Recibido: 29-12-2021
Aceptado: 27-03-2022
Correspondencia: Sergi Sánchez Hernández
podolegsergi@gmail.com
INTRODUCCIÓN
La artritis reumatoide (AR) es una enfermedad autoinmune, sistémica, de carácter inflamatorio y crónica, que afecta a las articulaciones, siendo la membrana sinovial la primera estructura afectada. Posteriormente esta alteración se extiende al cartílago, ligamentos, cápsula y hueso1. La AR es más común en mujeres2 y aparece entre los 30-50 años3. La prevalencia del dolor con afectación en el pie en pacientes diagnosticados de AR es del 90 % durante el curso de la enfermedad4. Esta afectación viene dada por la relación entre inflamación y la alteración en las cargas que soportan las estructuras del pie5. En la actualidad existen distintas guías de práctica clínica (GPC) que establecen criterios sobre el manejo de la AR, aunque existe una falta de consenso clínico de esta patología en el pie6.
Entre un 25-30 % de los pacientes afectados de AR pueden presentar nódulos subcutáneos o reumatoides en los dedos de las manos y de los pies2,7. La etiopatogenia de estos nódulos no está del todo clara. Se ha sugerido que son inducidos por traumatismos, por la liberación de enzimas proteolíticas, vasculitis o predisposición genética8,9. Entre los diagnósticos diferenciales se encuentran el quiste sinovial, el ganglión, las exóstosis interdigitales, los tofos gotosos o las alteraciones de los desórdenes de los dedos del pie, propios en la AR pero no el de quiste epidermoide.
El presente artículo muestra un caso clínico de un paciente con artritis reumatoide que presenta una lesión nodular sintomática en el pie, cuyo diagnóstico podría hacer pensar en un nódulo reumatoide y cuyo diagnóstico final anatomopatológico fue de quiste de inclusión. El artículo se ha realizado siguiendo la guía CARE (CAse REport Statement) para el reporte y desarrollo de casos clínicos en revistas científicas10.
CASO CLÍNICO
El caso clínico que presentamos corresponde a una mujer caucásica y jubilada, de 67 años, con antecedentes de AR diagnosticada en 2006 y lupus eritematoso sistémico en 2014, en tratamiento farmacológico con sulfato de hidroxicloroquina para la AR y el lupus y sin alergias medicamentosas conocidas.
En 2005 fue intervenida quirúrgicamente de hallux abductus valgus (HAV) bilateral y en 2014 del segundo dedo en martillo del pie izquierdo. Posteriormente, en 2019, se le realizó una artrodesis interfalángica en primer radio en el pie derecho. Estas cirugías se realizaron en otro centro hospitalario, por lo que no disponemos de radiografías ni datos clínicos.
Posteriormente, en septiembre de 2020, fue visitada en Podología del Hospital Clínic de Barcelona por presentar una lesión de consistencia dura en el tercer dedo del pie izquierdo de varios años de evolución.
En la exploración se observa luxación metatarsofalángica en 2-3-4 dedos del pie izquierdo y en el margen dorsolateral del tercer dedo del pie izquierdo se apreció un nódulo subcutáneo, esférico, bien delimitado y definido, de consistencia dura y superficie queratósica, que provocaba conflicto interdigital con el calzado y dolor intenso a la deambulación (Figura 1).

Una vez realizada la exploración, y valorando los datos de la paciente (antecedentes de AR y lupus eritematoso), el diagnóstico inicial fue de nódulo reumatoide.
En primer lugar, se optó por un tratamiento conservador durante 2 meses mediante una ortesis de silicona personalizada para proteger y reducir la presión de la lesión nodular dolorosa, que no dio buenos resultados, por lo que se planteó un tratamiento quirúrgico con resección completa de la lesión. La paciente firmó el consentimiento para someterse a la intervención quirúrgica y la realización de fotografías para la divulgación con fines científicos. La cirugía se realizó en régimen ambulatorio en marzo de 2021.
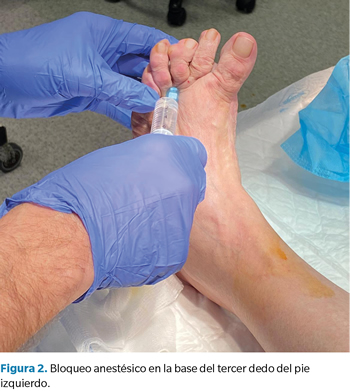
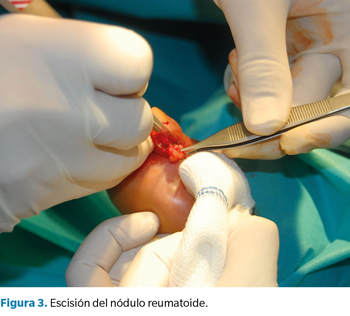
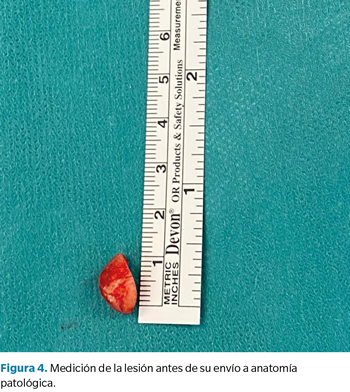
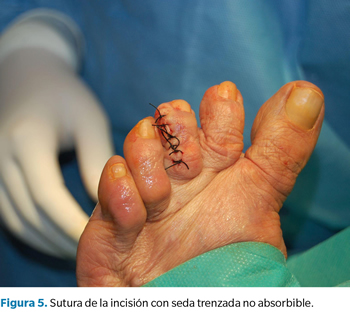
Tras acomodar a la paciente en decúbito supino, se procedió a la limpieza y aseptización del pie izquierdo; se realizó un bloqueo anestésico en la base del tercer dedo con mepivacaína al 2 % (Figura 2) y una hemostasia supramaleolar mediante manguito neumático. Se realizó una incisión elíptica dorso-medial sobre la interfalángica distal, y una disección meticulosa con la ayuda de unas pinzas y bisturí del número 15, para permitir la exposición de la lesión nodular y su exéresis en bloque (Figura 3). Una vez retirado el nódulo de color blanquecino y consistencia elástica, se midió (1 x 0.5 cm) y se reservó para su posterior envío a anatomía patológica (Figura 4). Para finalizar, se presentaron los márgenes de la incisión para valorar la viabilidad del cierre y se procedió a la sutura de la piel con seda trenzada no absorbible 3/0 (Figura 5) y un vendaje semicompresivo.
Se le indicó a la paciente reposo relativo de 24 horas tras la intervención, uso de calzado quirúrgico y pauta analgésica. La pauta analgésica consistió en paracetamol 1 g cada 8 horas, según dolor. No se realizó bloqueo postoperatorio con anestésicos locales o corticosteroides y tampoco se utilizó ningún tipo de profilaxis antibiótica.
A los 5 días de la intervención se realizó la primera cura, donde se observó una correcta evolución sin signos de infección ni inflamación, y a los 10 días se retiraron los puntos de sutura.
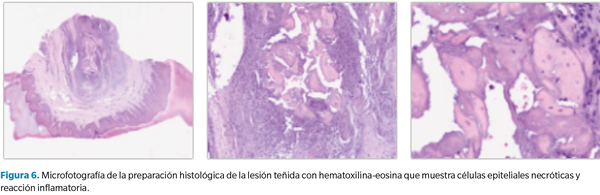
El estudio histológico mostró una reacción granulomatosa con presencia de células gigantes frente a cuerpo extraño rodeando un área central de aspecto quístico con disrupción y presencia de células necróticas epiteliales y sustancia eosinófila compatible con keratina (Figura 6).
Transcurridos 10 meses de la intervención quirúrgica, se realizó seguimiento de la paciente sin que esta presentara nuevas lesiones ni refiriera ningún tipo de dolor.
DISCUSIÓN
Los nódulos reumatoides aparecen en las fases activas de los pacientes afectados de AR. Su consistencia es dura, pueden ser solitarios o múltiples y algunos son móviles a la palpación. Pueden aparecer en tejido subcutáneo y estar adheridos a estructuras profundas como el periostio, la fascia o los tendones, y suelen presentarse en articulaciones metacarpofalángicas, metatarsofalángicas e interfalángicas2. Estos nódulos también pueden manifestarse entre el 5-7 % de los pacientes afectados de lupus eritematoso sistémico11. Las complicaciones posibles de este tipo de lesiones son dolor, limitación de la movilidad de la articulación, ulceración, fístulas e infección12.
Con todos estos datos, nuestro diagnóstico en el caso clínico presentado fue de nódulo reumatoide y se optó por un tratamiento quirúrgico al presentar la paciente un dolor agudo y ser más definitivos sus resultados. La cirugía consistió en la extirpación del nódulo situado en el tercer dedo del pie izquierdo y se realizó estudio anatomopatológico posterior.
El análisis histopatológico de los nódulos reumáticos se caracteriza por presentar áreas eosinófilas irregulares que provienen de la degradación de la colágena, adquiriendo un aspecto granular, con infiltrados linfocíticos13,14. El resultado histopatológico de nuestra paciente describió una lesión de aspecto quístico con tejido epitelial necrótico en su interior y reacción granulomatosa (Figura 6). En este caso, la descripción realizada en anatomía patológica era compatible con un quiste de inclusión epidérmico roto con respuesta granulomatosa y no de un nódulo reumatoide.
En las revisiones bibliográficas que hemos realizado no hemos encontrado que el quiste epidérmico figure como diagnóstico diferencial del nódulo epidérmico. Los quistes de inclusión, también denominados quistes epidermoides, quistes de inclusión epidérmica o quistes epiteliales, son atípicos y suponen menos del 10 % de los casos en extremidades15. Se definen como una neoplasia benigna aislada que rara vez alcanza los 5 cm de diámetro16, y el origen suele ser secundario a una implantación subcutánea de elementos epiteliales, por lo que suele existir un traumatismo previo17,18, aunque hay pacientes que no son conscientes de este traumatismo. Asimismo, existen casos descritos donde no se describen antecedentes no traumáticos ni quirúrgicos19,20 que sugieren que los quistes podrían tener un origen en epitelio embrionario y se localizan en tejido blando, subcutáneo, intratendinoso, subungueal o intraóseo21.
Evers y Klammer realizaron un estudio donde se practicaron 424 cirugías para la extracción de pequeños tumores en la mano y llegaron a la conclusión de que el tratamiento de elección de estos es el curetaje o excisión quirúrgica de la lesión22.
Como conclusión, en el presente artículo presentamos una paciente afecta de AR y lupus con un único nódulo subcutáneo que clínicamente, y por la anamnesis de la paciente, podía confundirse con un nódulo reumatoide, y que el posterior análisis en anatomía patológica concluyó que se trataba de un quiste de inclusión epidérmico roto. Este caso reafirma la importancia de realizar un estudio histopatológico de todas las lesiones que se extirpan quirúrgicamente. Después de consultar la bibliografía existente sobre el nódulo reumatoide, consideramos que debería establecerse también como diagnóstico diferencial el quiste de inclusión.
CONFLICTOS DE INTERESES
Ningún tipo de conflicto de interés.
FUENTES DE FINANCIACIÓN
Ninguno que declarar.
BIBLIOGRAFÍA
- Firestein GS, Budd R, Gabriel SE, McInnes IB, O’Dell JR. Kelley and Firestein’s Textbook of Rheumatology E-Book. Elsevier Health Sciences; 2016.
- Sayah A, Joseph C. Rheumatoid arthritis: A review of the cutaneous manifestations. J Am Acad Dermatol. 2005;53(2):191-209. DOI: 10.1016/j.jaad.2004.07.023.
- Rindfleisch A, Muller D. Diagnosis and management of rheumatoid arthritis. Am Fam Physician. 2005;72(6):1037-46.
- Otter SJ, Lucas K, Springett K, Moore A, Davies K, Young A, et al. Comparison of foot pain and foot care among rheumatoid arthritis patients taking and not taking anti-TNF therapy: an epidemiological study. Rheumatol Int. 2011;31(11):1515-9. DOI: 10.1007/s00296-010-1700-2.
- Barn R, Brandon M, Rafferty D, Sturrock RD, Steultjens M, Turner DE, et al. Kinematic, kinetic and electromyographic response to customized foot orthoses in patients with tibialis posterior tenosynovitis, pes plano valgus and rheumatoid arthritis. Rheumatology (Oxford). 2014;53(1):123-30. DOI: 10.1093/rheumatology/ket337.
- Ramos Peterson L, Morales JM, Garcia S, Gijón G. Evaluación de la calidad de las guías de práctica clínica de la artritis reumatoide con recomendaciones sobre la salud del pie. Rev Esp Podol. 2017;28(1):3-12. DOI: 10.1016/j.repod.2016.11.002.
- Murthy S, Malik AK, Rajagopal R, Aggarwal SK. Benign rheumatoid nodules. Indian J Dermatol Venereol Leprol. 2002;68(6):365-6.
- Ginsberg MH. Genant HT, T sai Fan Yü, McCarty DJ. Rheumatoid nodulosis: an unusual variant of rheumatoid disease. Arthritis Rheum. 1975;18(1):49-58. DOI: 10.1002/art.1780180111.
- Couret M, Combe B, Van Thoi Chuong, Leroux JL, Blotman F, Sany J. Rheumatoid nodulosis: report of two new cases and discussion of diagnostic criteria. J Rheumatol. 1988;15(9):1427-30.
- Riley D, Barber M, Kienle G, Aronson J, von Schoen-Angerer T, Tugwell P, et al. CARE guidelines for case reports: explanation and elaboration document. J Clin Epidemiol. 2017;89:218-35. DOI: 10.1016/j.jclinepi.2017.04.026.
- Ting P, Barankin B. Can you identify this condition? Can Fam Physician. 2005;51(3):35-43.
- Williams FM, Cohen PR, Arnett FC. Accelerated cutaneous nodulosis during methotrexate therapy in a patient with rheumatoid arthritis. J Am Acad Dermatol. 1998;39(2 Pt 2):359-62. DOI: 10.1016/S0190-9622(98)70390-1.
- Magro C, Crowson A. The spectrum of cutaneous lesions in rheumatoid arthritis: a clinical and pathological study of 43 patients. J Cutan Pathol. 2003;30(1):1-10. DOI: 10.1034/j.1600-0560.2003.300101.x.
- Gale M, Gilbert E, Blumenthal D. Nódulos reumatoides aislados: un dilema diagnóstico. J Med Case Rep. 2015;(2015):352352. DOI: 10.1155/2015/352352.
- Barolomei FJ, McCarthy DJ, Gastwirth CM, Peet FJ. Epidermal cyat of the plantar surface. J Am Podiatr Med Assoc. 1985;75(4):207-10. DOI: 10.7547/87507315-75-4-207.
- Ozawa T, Harda T, Ishii M. Giant epidermal cyst extending from sole to dorsum of the foot by penetrating the interosseous muscles. J Dermatol. 2008;35(1):25-8. DOI: 10.1111/j.1346-8138.2007.00406.x.
- King ESJ. Post-traumatic epidermoid cyst of hand and fingers. Br J Surg. 1933;21:29-43. DOI: 10.1002/bjs.1800218105.
- Ward WA, Labosky DA. Ruptured epidermal inclusión cyst of the palm presenting as collar-button abscess. J Hand Surg. 1985;10(6 Pt 1):899-901. DOI: 10.1016/S0363-5023(85)80170-2.
- Basterzi Y, Sai Am Ayhan S. Giant epidermoid cyst on the forefoot. Dermatol Surg. 2002;28(7):639-40.
- Ito R, Fujiwara M, Kaneko S, Takagaki K, Nagasako R. Multilocular giant epidermal cysts. J Am Acad Dermatol. 2008;58(5 Suppl. 1):120-2. DOI: 10.1016/j.jaad.2007.05.028.
- Linkosky CJ, Bush DC. Epidermoid cyst in the hand. J Hand Surg. 2009;34(6):792-6. DOI: 10.1177/1753193409347509.
- Evers B, Klammer H. Tumors and tumorlike lesions of the hand: analysis of 424 surgically treated cases. Arch Am Acad Orthop Surg. 1997;1:34-43.